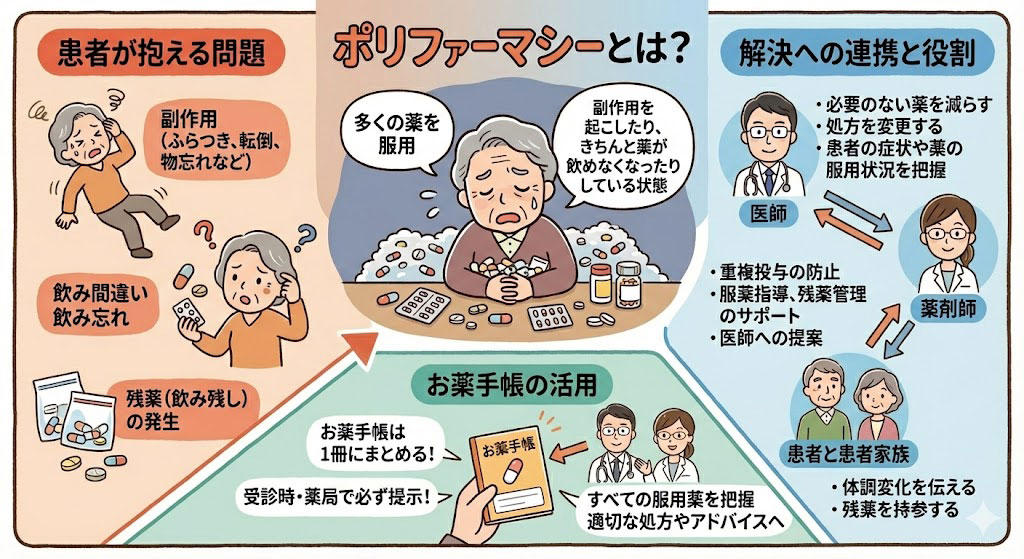
ポリファーマシーとは、多剤併用によって患者に有害な影響が生じる、またはそのリスクが高まっている状態のことを指します。複数の疾患を抱える患者が増加する高齢化社会を迎えて医療費が増大する現在、その重要性に注目が集まっています。
本記事ではポリファーマシーの定義と背景、健康への悪影響や医療費への影響、それらへの対策と薬剤師の役割について解説します。
ポリファーマシーとは?定義と背景
ポリファーマシーの定義
ポリファーマシーとは一般的に、5種類以上の薬剤を同時に服用している状態を指すことが多いですが、単に薬剤数が多いことを意味するのではありません。「ポリファーマシーとは単に服用する薬剤数が多いことではなく、それに関連して薬物有害事象や服薬過誤、服薬アドヒアランスの低下等の問題につながる状態」を指すと厚生労働省の資料でも説明しています。つまり、多剤併用によって患者に有害な影響が生じる、またはそのリスクが高まっている状態が問題なのです。
厳密に「何剤以上がポリファーマシー」という定義はありません。患者によっては3剤でも有害事象が起き得ますし、必要があって6剤以上を服用するケースもあります。ただし、海外では5剤以上をポリファーマシーと定義する研究が多いとされ、日本においても同様です。特に高齢の患者では薬物代謝・排泄能力が低下するため、同じ量の薬でも効果や副作用が強く出やすいことが知られています。
このような背景から、ポリファーマシーの問題は患者の安全と直結する重要な課題として認識されています。
ポリファーマシーが起こりやすくなる要因
ポリファーマシーが生じる背後には、様々な要因が絡み合っています。第一に慢性疾患の増加があります。高齢になるほど高血圧、糖尿病、心疾患、関節炎といった複数の疾患を併せ持つケースが増え、それぞれ個別に処方が行われる場合などがあるため薬剤の種類が多くなりがちです。また、医療技術の進歩により、治療可能な病気が増え薬剤の選択肢が広がったことも、一人の患者が処方される薬の数を押し上げる要因です。
第二に、複数の医療機関・診療科を受診している場合もポリファーマシーが起こりやすくなります。症状ごとに異なる専門医を受診すると、それぞれの医師が最適と考える薬を処方します。その際、別の医療機関で出された薬と効能や作用が重複してしまったり、組み合わせによっては有害事象(副作用)のリスクが高まったりすることがあります。患者が自分自身で処方内容を把握しきれない状況になると、同じ薬を重複して服用したり、不必要な薬まで継続したりする恐れも出てきます。
第三に、医療提供体制の問題も見逃せません。かかりつけ医やかかりつけ薬剤師による一元的な薬剤情報の管理が行われていない場合、医療機関同士で処方情報が共有されず、結果として多剤投与になりやすくなります。日本の医療制度では患者が自由に複数の医療機関を受診できる反面、それぞれの間で情報連携が不十分だと処方の重複や相互作用の見逃しにつながります。
最後に、処方カスケードと呼ばれる現象もポリファーマシーの要因となります。これは、ある薬の副作用によって生じた新たな症状を別の病気と勘違いしてしまい、さらにその症状を抑えるために新たな薬が処方されてしまう悪循環のことです。本来不要であった薬剤が次々と増えていくと、ポリファーマシー状態が一層深刻化してしまいます。
超高齢化社会とポリファーマシーの関連性
超高齢化社会を迎えた日本にとってポリファーマシーの問題は重要です。2025年時点で65歳以上の高齢者は総人口の29.4%を占めるまでになりました。高齢者人口の増加に伴い、多剤併用の患者も増加しています。実際に、75歳以上の外来患者の約4割が5種類以上の薬剤を服用しているとの報告があり、高齢者にとってポリファーマシーは身近な問題となっています。また、75歳以上の高齢者の4人に1人は7種類以上の薬剤を処方されているというデータもあります。
高齢者では前述したように幾つもの慢性疾患が重なりやすく、それ自体が薬剤数増加の要因ですが、同時に加齢による身体機能の変化もポリファーマシー問題を深刻にしています。歳を重ねると肝臓や腎臓の機能が低下し、薬の代謝・排泄に時間がかかるため、若年者と同じ量の薬であっても高齢者では体内に蓄積しやすくなります。この結果、副作用が発現しやすくなったり、薬の効果が過剰に出たりすることがあるのです。
ポリファーマシーが高齢者に多く見られる状況は、社会全体にも影響を及ぼします。ポリファーマシーによる副作用や薬剤同士の相互作用で入院や救急搬送が増えれば、医療費や介護費用の増大にもつながります。高齢の患者が複雑な薬剤管理を要することは、家族や介護者にとっても大きな負担です。超高齢化が進む日本において、ポリファーマシーへの適切な対策を講じることは、高齢者の安全確保と医療・介護の持続可能性の両面から重要な課題となっています。
ポリファーマシーの問題点と対策
ポリファーマシーの健康への悪影響
ポリファーマシーは、患者の健康に様々な悪影響を及ぼしかねません。まず第一に薬物有害事象のリスク増大が挙げられます。同時に服用する薬の数が増えるほど、副作用が発生する確率が高まることが国内外の研究で示されています。ある研究では、入院患者では5種類以下の服用に比べ6種類以上で薬物有害事象の発生率が大幅に上昇し、外来患者でも5種類以上で転倒のリスクが有意に高くなると報告されています。このように薬剤数の増加自体が患者にとってリスク因子となるのです。
また、薬の数が多いと、服薬スケジュールも複雑になり、飲み間違いや飲み忘れ(服薬過誤)の危険性も高まります。特に高齢者では認知機能や視力の低下から、薬を取り違えたり服用したかを忘れて再度飲んでしまったりといったミスが起こりやすく、過量服薬による健康被害のリスクも否定できません。
ポリファーマシーは患者の生活の質(QOL)にも影響します。毎日大量の薬を飲むこと自体が身体的・心理的負担となり、食事や日常生活に制約が出る場合もあります。薬の相互作用により眠気や起立時のふらつき、食欲の低下などの副作用が出れば、活動性が下がり寝たきりに近い状態になる恐れもあります。
それだけでなく、薬の副作用による症状が別の病気と誤認され、新たな薬の追加につながる処方カスケードに陥る危険もあります。
以上のように、多剤併用は副作用の増加、薬効の相互作用による予期せぬ影響、服薬ミス、QOL低下など好ましくない結果を招きます。患者にとって最適な治療効果を得るためには、単に薬を増やすのではなく、必要な薬を適切な量で用いることが肝要です。薬剤の数が増えすぎている場合は、医師や薬剤師と相談し治療方針を見直すことが望ましいでしょう。
医療費の増大
ポリファーマシーは国民医療費や患者本人の医療費負担にも大きな影響を及ぼします。薬剤が増えれば薬剤費が増大するのは当然で、処方箋一枚あたりの薬剤数が多いほど医療保険財政への圧迫要因となります。さらに、使用されずに余ってしまう薬(残薬)の問題も見逃せません。日本薬剤師会が2007年に行った調査によれば、後期高齢者における残薬は処方された薬剤の約24%にのぼり、金額に換算すると年間で約475億円にもなると推計されました。また、2012年の九州大学などによる研究では、残薬調整による薬剤費削減効果は年間3,000億円を超えるという試算もあり、対象を広げればさらに巨額の損失が生じていると考えられています。これは本来なら必要のなかった医療費や薬剤費が大量に浪費されていることを意味しています。
また、多剤併用による副作用や相互作用が原因で入院や救急受診が増えれば、それに伴う治療費も発生します。ポリファーマシーによる健康悪化が引き起こす二次的な医療費増大は、社会保障費全体の膨張要因にもなり得ます。
ポリファーマシーへの対策
ポリファーマシーを防ぎ、あるいは解消するためには、多職種による連携と定期的な処方の見直しが鍵となります。まず医師は、患者ごとの治療目標に照らして本当に必要な薬剤かを定期的に評価し、不要と思われる薬剤は減量・中止を検討することが重要です。これはいわゆる「減薬」の試みであり、患者の病状が安定している場合には特に検討すべきです。学会のガイドラインや厚労省の指針でも、高齢者に対しては定期的に服用薬をチェックし、可能であれば処方を簡素化するよう推奨しています。
- 【医薬安発0722第1号】「病院における高齢者のポリファーマシー対策の始め方と進め方」及び 「地域における高齢者のポリファーマシー対策の始め方と進め方」について
- 高齢者の医薬品適正使用の指針(総論編)
患者自身や家族も、ポリファーマシー対策において大きな役割を担えます。お薬手帳を活用して自身が服用している薬剤の情報を一冊にまとめ、受診の際には必ず医師や薬剤師に提示するようにしましょう。お薬手帳には処方薬の名称、用法用量、開始日、注意事項などが記載されており、複数の医療機関を受診する場合でも、それを見せることで他院で処方された薬の情報を共有できます。これにより重複処方や相互作用の危険が低減します。また、市販薬やサプリメントを使用している場合も必ず申告することが大切です。処方薬と市販薬の成分が重複していたり、相互作用を起こす可能性があるため、自己判断で購入・服用した薬についても医療者に伝えておくべきです。
さらに、定期的な服薬状況の見直しを習慣づけましょう。家族と一緒に薬を整理し、「この薬はまだ必要なのか?」を確認する作業は、残薬の発見や不要な薬の洗い出しにつながります。飲み忘れが多い薬や「効果を感じない」と患者が思っている薬があれば、次回の診察時に医師に相談するきっかけになります。ただし、患者の判断で勝手に服用を中止・減量することは厳禁です。医師の指示なく薬をやめてしまうと、病状が悪化したり離脱症状が出現したりする恐れがあります。必ず医療者と相談の上で、安全な減薬計画を立てるようにしてください。
このように、医師・薬剤師による処方内容の適正化と、患者・家族による服薬管理の工夫を組み合わせることで、ポリファーマシーは予防・改善することが可能です。大切なのは、「薬を増やすことが治療=良いこと」では必ずしもないと認識し、情報を共有しながらチームで取り組むことです。患者も受け身にならず、自分の服薬について関心を持ち続ける姿勢が求められます。
薬剤師が関与する重要性
ポリファーマシーへの対策において、薬剤師の果たす役割は非常に大きいものがあります。薬剤師は専門家として、患者の服薬状況を把握し、安全かつ有効な薬物治療を支援する立場にあります。特に、地域のかかりつけ薬剤師・かかりつけ薬局を持つことはポリファーマシー対策に有効です。一つの薬局で全ての処方薬を調剤してもらえれば、薬剤師が患者の全ての服薬情報を一元的に管理できます。その結果、重複投薬や相互作用のチェックが容易になり、不要な薬の見直し提案も可能となります。
薬剤師は調剤の際に必ず処方内容を確認し、疑わしい点があれば医師に疑義照会を行います。同じ作用の薬が重複して処方されていないか、患者にとって過剰な量になっていないか、最新の処方に過去の処方薬が含まれていないか、といった観点で処方監査を行うことで、ポリファーマシーの弊害を未然に防ぐことができます。また、お薬手帳や薬歴(薬剤服用歴)を通じて、処方医が把握しきれていない他科の薬や市販薬の情報を補足し、医師に提供するのも薬剤師の重要な役割です。
さらに、薬剤師は患者への服薬指導を行う中で、薬の飲み方だけでなく症状や副作用の状況を聞き取っています。このコミュニケーションを通じて、患者が実は薬をうまく飲めていない(例えば副作用がつらいため勝手に減らしている、など)実態や、明らかに不要と思われる薬に対する患者の疑問を把握できることがあります。薬剤師が「この薬は本当に必要なのだろうか」と感じた場合は、処方医に提案や相談を行うことも可能です。ある調査では薬剤師の9割が減薬の提案をしたいと考えている一方で、実際に医師に提案できたケースは半数程度にとどまるとの結果もありました。今後、医師と薬剤師の連携をさらに強化し、遠慮なく意見交換できる関係を築くことが、ポリファーマシー解消のために必要とされています。
薬局で活用されるおくすり問診票も、薬剤師が関与する仕組みの一つです。新しく薬局を利用する患者や在宅医療の患者には、現在服用している薬(処方薬・市販薬)や過去の副作用歴、アレルギー、生活習慣などを記載した問診票を書いてもらうことがあります。この情報を元に薬剤師は薬歴を充実させ、処方医にフィードバックすべき事項があれば連絡します。こうした多職種連携により、チーム全体で適正な薬物療法を実現していくことが期待されています。
最後に、患者が薬について相談しやすい環境を整えることも薬剤師の大切な役割です。厚生労働省も「日頃から患者と何でも気軽に相談できる関係を構築すること」の重要性を指摘しています。そこで「最近薬が増えて飲むのが大変だ」といった訴えがあれば、その声を医師に伝え、処方見直しの検討につなげることも可能となります。患者にとって身近な存在である薬剤師が積極的に声掛けや情報提供を行うことで、ポリファーマシーの予防・改善に寄与できます。
まとめ
ポリファーマシーは単なる多剤併用ではなく、薬物有害事象や服薬アドヒアランス低下を引き起こす状態を指します。超高齢社会の日本では75歳以上の約4割が5種類以上の薬剤を服用しており、副作用リスクの増大や医療費増加が深刻な課題となっています。
薬剤師は、重複投薬・相互作用のチェック、医師への疑義照会や減薬提案、患者への服薬指導とコミュニケーションによる実態把握などが求められます。お薬手帳の活用促進、残薬確認、服薬状況の聞き取りを通じて、患者が安全かつ効果的な薬物療法を受けられるよう支援することが重要です。多職種連携を強化し、医師と遠慮なく意見交換できる関係を築くことで、ポリファーマシーの予防・改善に積極的に貢献していきましょう。
- 【これから『薬』の話をしよう】減薬介入の効果が限定的である理由 医療法人徳仁会中野病院薬局 青島周一(2026年01月20日)
- 【2026年年頭所感】国民の健康寿命延伸に貢献を‐NPhA会長(2026年01月07日)
- 【中医協総会】多職種連携の残薬対策評価‐処方箋様式変更には賛否(2025年12月22日)
- 【在宅医療作業部会】在宅で病薬の役割明記‐後期医療計画で方向性(2025年12月19日)
- ブラウンバッグ運動とは:残薬問題の具体的な解決策(2025年12月12日)
- 【中医協総会】転院時の情報連携評価へ‐病院薬剤師間で薬剤調整(2025年11月21日)
- 【厚労省検討会】多剤対策に多職種会議有効‐調整者の役割明記が課題(2025年07月14日)
- 【日病薬】転院時情報連携に評価を‐次期改定の要望事項素案(2025年02月28日)
- 【福岡県】見える化シート検証開始‐減薬への行動変容促す(2024年10月03日)
- 【厚労省検討会】薬剤調整支援者に薬剤師‐地域多剤対策で手順書(2024年06月26日)
- 【老年薬学会】抗コリン薬をリスク評価‐多剤併用対策に活用促す(2024年05月27日)
- 【老年薬学会が提言】「昼1回」に服薬簡素化を‐高齢者施設職員の負担軽減(2024年05月22日)
- 【ほし薬局(山形県新庄市)】地域の身近な薬局目指す‐健康増進から看取りまで対応(2024年02月13日)
- 【日病薬】回復期病棟でガイド作成‐薬剤師業務のあり方示す(2024年02月07日)
- 【厚労省】調剤基本料見直し盛る‐24年度改定へ議論整理案(2024年01月12日)
- 【フォーミュラリ学会学術総会】地域フォーミュラリ推進へ‐後発品供給不安に備え(2023年10月25日)
- 服薬フォローを個別最適化‐東薬大・益山氏ら、手引きで薬剤師業務整理(2023年07月31日)
- 【日薬】森副会長、薬剤師の薬剤管理重要‐高齢者施設で関与求める(2023年04月25日)
- 【福岡県協議会】多剤対策実施病院は48%‐長期療養型で6割超える(2023年03月08日)
- 【厚労省検討会】多剤服用事業で中間報告‐職種間の情報共有課題に(2022年12月02日)
- おくすり相談シート進まず‐一部で導入も活用少なく(2022年11月18日)
- 動き出す地域発の多剤対策‐患者アウトカム検証事業も(2022年07月08日)
- 【厚労省がモデル事業】多剤服用対策を地域展開‐病院内から外来、在宅へ(2022年04月27日)
- 【厚労省検討会】業務手順書の有用性確認‐多剤服用対策で好事例(2022年04月19日)
- 【22年度調剤報酬改定】調剤管理加算の新設に反発‐運用後に減薬効果検証へ(2022年01月31日)
- 【富田薬品など】離島在住者に処方薬配送‐鹿児島でプロジェクト開始(2021年05月10日)
- 【厚労省】「多剤服用」でモデル事業‐国の業務手順書を先行運用(2021年04月21日)
- 【神奈川保険医協会】指針活用は1割満たず‐ポリファーマシー調査(2021年01月21日)
- 【精神系3学会合同年会】多職種連携の重要性強調‐地域で精神疾患患者支援(2020年09月07日)
- 【都薬が委託事業】残薬バッグで多剤対策‐モデル地区に荒川区(2020年06月18日)
- 【厚労省】経済視点の処方把握‐20年度改定で附帯意見案(2020年02月03日)
- 【医療保険部会】20年度改定方針を大筋了承‐医師と薬剤師の協働明記(2019年12月03日)
- 分割調剤のエビデンス拡充を(2019年11月22日)
- 【岡山大学病院】睡眠薬整理へ専門外来開設‐減薬方法を地域医に提案(2019年10月21日)
- 【日病協】多剤対策の取組み評価を‐20年度改定へ要望書(2019年10月09日)
- 【中医協総会】多剤解消等の評価で意見二分‐診療側「極めて重要」、支払側「新設必要ない」(2019年09月20日)
- 【武庫川女子大/西宮市薬】住民の健康増進へ協定‐共同事業や教育研究で連携(2019年09月19日)
- 多剤併用患者に通知書‐兵庫県広域連合が新事業(2019年08月23日)
- 【緩和医療薬学会調査】薬剤師の7割が減薬実践‐緩和領域で処方を適正化(2019年08月22日)
- 樽見医薬局長が初会見‐改正薬機法「成立に力尽くす」(2019年08月05日)
- 樽宝塚市内の受診で多剤抑制‐調剤レセプト解析で明らかに(2019年07月12日)
- 【中医協総会】フォーミュラリー評価に難色‐報酬誘導に慎重意見相次ぐ(2019年06月28日)
- 【福岡県の多施設共同研究】多剤適正化に評価ツール‐薬剤調整が必要な患者抽出(2019年05月29日)
- 【厚労省検討会WG】高齢者の医薬品適正使用指針‐ポリファーマシーなど追補案(2019年01月09日)
- 【都薬】在宅患者への薬剤師介入、薬剤管理状況が大幅改善‐健康情報事業で報告書(2018年12月17日)
- 薬局が病院に入院時情報提供‐ポリファーマシー改善の提案も(2018年11月07日)
- 【日本調剤和歌山西薬局】「減薬提案書」を処方医に送信‐近隣病薬との連携も構築(2018年10月17日)
- 【厚労省作業部会】多剤指針「追補」で骨子案‐外来、在宅で多職種協働重視(2018年09月21日)
- 20年度改定へエビデンス構築‐厚労省・田宮薬剤管理官、在宅や減薬処方提案など要望(2018年09月19日)
- 広島市の「高齢者に係るポリファーマシー対策事業」はじまる(2018年09月19日)
- ポリファーマシー対策に取り組む福岡県薬務課(2018年08月10日)
- 【東洋医学会学術総会】漢方薬ポリファーマシーの症例を報告‐抑制に向けた体制構築が必要に(2018年06月25日)
- 漢方ポリファーマシー(2018年06月13日)
- 【老年薬学会】多職種協働が「減薬」に効果‐ポリファーマシー対策を議論(2018年05月17日)
- 高齢者の多剤適正使用指針、厚労省検討会でも概ね了承‐4月中旬メドに全国周知へ(2018年03月14日)
- 【厚労省】高齢者多剤服用で指針‐処方適正化へガイダンス(2018年02月26日)
- 【厚労省検討会】多剤指針の骨子案を議論‐薬薬連携、必要性求める声(2018年01月10日)